下垂体病変とは
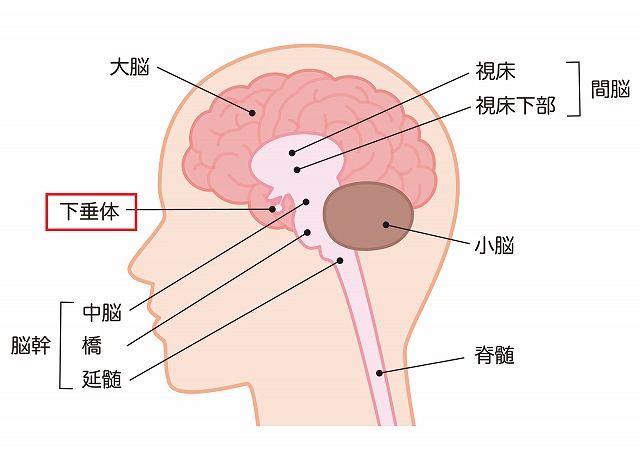 下垂体(かすいたい)は、脳の中央部に位置する小さな器官で、全身のホルモン分泌をコントロールする“ホルモンの司令塔”のような役割を担っています。
下垂体(かすいたい)は、脳の中央部に位置する小さな器官で、全身のホルモン分泌をコントロールする“ホルモンの司令塔”のような役割を担っています。
体温、血圧、代謝、成長、生殖機能、ストレス反応など、生命維持に関わる多くの働きを調整しており、わずか1cmほどの大きさながら非常に重要な組織です。
この下垂体に腫瘍や炎症、出血などの異常が起こると、ホルモンの分泌が過剰になったり、逆に不足したりします。
このような状態を総称して「下垂体病変」と呼びます。
下垂体病変の中でも最も多いのは「下垂体腺腫(せんしゅ)」と呼ばれる良性腫瘍です。
良性とはいえ、周囲の神経や血管を圧迫することで視力障害や頭痛を引き起こすこともあります。
また、腫瘍からホルモンが過剰に分泌されるタイプもあり、身体の変化や不調がゆっくり進行するため、気づかれにくいという特徴があります。
下垂体病変の原因
下垂体病変の原因は多岐にわたりますが、主なものは以下の通りです。
下垂体腺腫(良性腫瘍)
ホルモンを分泌する細胞が増殖し、腫瘍を形成する。最も一般的な原因。
下垂体炎
自己免疫反応や感染により、下垂体に炎症が生じる。
下垂体卒中(出血・梗塞)
腫瘍内の出血や血流障害により、急激な症状が起こることがある。
外傷や脳手術後の障害
頭部のけがや脳外科手術後に下垂体機能が低下することがある。
遺伝的要因や全身疾患
家族性内分泌腫瘍症(MEN1)など、遺伝性疾患の一部として生じる場合もある。
多くは明確な原因を特定できないこともありますが、ホルモンバランスに変化が見られる場合には早期の検査が大切です。
下垂体病変の症状
下垂体病変の症状は、「ホルモンの異常」と「腫瘍などによる圧迫」の2つの要因によって現れます。
ホルモン異常による症状
下垂体が分泌するホルモンは、甲状腺、副腎、生殖腺、成長ホルモン、乳腺など、全身の臓器に影響します。
そのため、ホルモンの種類によって症状が異なります。
成長ホルモンの過剰分泌
手足や顔が大きくなる(先端巨大症)、関節痛、高血糖など
プロラクチンの過剰分泌
月経不順、不妊、乳汁分泌(女性)、性機能低下(男性)
副腎皮質刺激ホルモン(ACTH)の過剰分泌
顔や体が丸くなる(クッシング病)、高血圧、糖尿病
ホルモン分泌低下
全身の倦怠感、体重減少、低血圧、無月経、脱毛、寒がりなど
ホルモンの異常はゆっくり進行するため、「なんとなく調子が悪い」「体質が変わった気がする」といった訴えがきっかけで見つかることも少なくありません。
圧迫による症状
下垂体は視神経のすぐ下に位置しており、腫瘍が大きくなると視神経を圧迫して視野が欠ける(視野障害)、視力低下を起こすことがあります。
また、頭痛や吐き気を伴うこともあります。
急激に症状が現れた場合(特に視力が急に落ちた、強い頭痛が出たなど)は、下垂体出血(下垂体卒中)の可能性もあり、緊急の対応が必要です。
下垂体病変の検査・診断
診断のためには、ホルモンの血液検査と脳の画像検査を組み合わせて行います。
ホルモン検査
 血液中の各ホルモン(成長ホルモン、プロラクチン、ACTH、甲状腺刺激ホルモンなど)の濃度を測定し、
血液中の各ホルモン(成長ホルモン、プロラクチン、ACTH、甲状腺刺激ホルモンなど)の濃度を測定し、
過剰または不足がないかを確認します。
必要に応じて、ホルモンを刺激・抑制する検査を行うこともあります。
画像検査
MRI検査
 下垂体の大きさや形、腫瘍の有無を確認します。最も信頼性の高い検査です。
下垂体の大きさや形、腫瘍の有無を確認します。最も信頼性の高い検査です。
CT検査
骨の構造や腫瘍の石灰化などを評価します。
視野検査
視神経への圧迫による障害を調べるために行います。
これらの検査を組み合わせ、ホルモン異常の種類・腫瘍の位置・大きさ・性質を総合的に判断します。
下垂体病変の治療法
治療は、腫瘍の種類・大きさ・ホルモンの分泌状態・症状の有無などを考慮して決定します。
薬物療法
ホルモンの分泌が過剰な場合には、ホルモンを抑える薬が用いられます。
プロラクチン産生腫瘍では「ドパミン作動薬」、成長ホルモン過剰では「ソマトスタチンアナログ」などが有効です。
また、ホルモンが不足している場合には、必要なホルモンを補う補充療法を行います。
外科的治療
腫瘍が大きくなって視神経を圧迫している場合や、薬で十分な効果が得られない場合には、手術による摘出が検討されます。
現在では、鼻の穴からアプローチする「経蝶形骨洞手術(けいちょうけいこつどうしゅじゅつ)」が主流で、
開頭せずに行えるため身体への負担が少なく、入院期間も比較的短いのが特徴です。
放射線治療
手術で取り切れなかった腫瘍や再発した場合には、定位放射線治療(ガンマナイフなど)が行われることがあります。
正常な脳組織を守りながら、腫瘍部分に集中して照射する方法で、徐々に腫瘍の縮小やホルモンの安定化が期待できます。
定期的な経過観察
小さな腫瘍や症状が軽い場合には、定期的なMRI・ホルモン検査で経過を観察することもあります。
進行が見られた場合には、薬や手術などの治療に移行します。
よくある質問(Q&A)
下垂体病変は命に関わる病気ですか?
下垂体病変の多くは良性の腫瘍(下垂体腺腫)であり、直接命に関わるケースはまれです。
ただし、腫瘍が大きくなって視神経や血管を圧迫したり、ホルモンの分泌異常が全身に影響を及ぼすことはあります。
早期に発見し、ホルモンバランスを整える治療を行えば、日常生活を送りながら経過を管理することができます。
下垂体病変は再発しますか?
手術で腫瘍を摘出した場合でも、腫瘍の一部が残ると再発する可能性があります。
特にホルモンを分泌するタイプの腺腫では、数年後に再びホルモン値が上昇することがあります。
そのため、治療後も定期的なMRIや血液検査によるフォローアップが重要です。
再発しても、放射線治療や薬物療法でコントロールできることが多くあります。
頭痛があるのは下垂体病変のせいですか?
下垂体病変による頭痛は、腫瘍が大きくなって周囲を圧迫している場合に起こります。
ただし、頭痛はストレスや筋緊張、眼精疲労などでも起こるため、下垂体病変が直接の原因とは限りません。
MRIなどで腫瘍の大きさや位置を確認し、頭痛の性質と画像所見を合わせて診断します。
痛みが強い、視野が欠ける、吐き気を伴う場合は、早めに受診しましょう。
下垂体病変は遺伝しますか?
一般的な下垂体腺腫は遺伝性ではなく、偶発的に発生する良性腫瘍です。
ただし、ごく一部には「多発性内分泌腫瘍症(MEN1)」など、遺伝的要因が関与するタイプもあります。
家族に同様の腫瘍や内分泌疾患がある場合は、遺伝子検査やホルモン検査を検討することがあります。
手術後はどのような生活になりますか?
多くの方は術後数日〜1週間で退院し、数週間で日常生活に復帰できます。
ただし、手術後にホルモンの分泌が一時的に低下することがあり、ホルモン補充療法が必要となる場合もあります。
体調の変化に応じて薬の量を調整しながら、定期的に検査を受けていくことが大切です。
運動や仕事への復帰時期は、症状や回復の経過によって医師と相談して決めましょう。
下垂体病変があっても長生きできますか?
適切に治療を受けていれば、寿命に大きな影響を及ぼすことはほとんどありません。
ホルモンの過剰分泌や不足を放置すると高血圧・糖尿病・骨粗しょう症などの合併症を招くことがありますが、
これらをコントロールすることで健康的に過ごすことができます。
定期的な検査と生活習慣の見直しが、長期的な安定につながります。



















